La sobrecarga de trabajo, los miedos al contagio y el estrés intenso llevan a médicos, enfermeras y demás personal sanitario ante nuevos retos para mantener su salud mental y continuar salvando vidas
Martín Orquiz/La Verdad
Al terminar su turno como enfermera en el Hospital General, donde se atiende a pacientes de COVID-19, Miriam se toma unos minutos para respirar, necesita tranquilizarse antes de partir a su casa. Su jornada no solo agota su estado físico, también desgasta el emocional, porque, dice, debe lidiar con sus miedos y desánimo de sus compañeros, además de animar a los enfermos que sufren por no estar en contacto con sus parientes.
Ya en su hogar, la mujer realiza el ritual para quitarse los zapatos y ropa posiblemente infectados con el virus, se baña, trata de relajarse y se va a acostar, aunque permanece inquieta y despierta por mucho tiempo.
“Saliendo de mi turno de trabajo, llego a la casa y muchas de las ocasiones no me puedo dormir, padezco de insomnio, me ha llegado a dar ansiedad, son muchas cosas que conlleva el tener miedo, es algo con lo que uno no puede lidiar”, explica la profesional de 32 años.
El temor siempre está presente, añade, por más que se quiera pensar en otras cosas, siempre está esa sensación de tribulación.
Personal que atiende los casos positivos del coronavirus en el Hospital General y en el Hospital Regional 66 del Instituto Mexicano del Seguro Social (IMSS) menciona a La Verdad que la carga emocional ha sido pesada en medio de la pandemia, no sólo para ellos, sino para quienes permanecen internados y sus parientes ante el obligado aislamiento.
“Eso también nos afecta, no es fácil porque (los pacientes) están desesperados, no pueden ver a sus seres queridos y se desmoronan, eso hace más difícil el tratamiento”, explica Luisa, otra enfermera de 33 años. “Nosotros somos su paño de lágrimas, eso también nos pega”.
La sicóloga Luisa de la Providencia Díaz de Solano, comenta que en los meses recientes ha tenido conocimiento de trabajadores del sector salud que experimentaron episodios de ansiedad, insomnio, estrés, frustración, impotencia y hasta falta de ánimo para ir a trabajar.
“Algunos por el temor a portar el virus y contagiar a un ser querido han desarrollado ansiedad, principalmente asociado el temor real de un virus poco conocido y la incertidumbre del tratamiento. Otros por el grado de vulnerabilidad que experimentan al estar todo el tiempo en contacto directo con pacientes posibles portadores”, explica.
En videos compartidos en redes sociales se ha visto el grado de impotencia en médicos y enfermeras cuando las cifras no descienden en contagios, además de la frustración ante las limitaciones que enfrentan en cada jornada para lograr atender la demanda de pacientes.
Describe que la primordial característica que define al personal de salud es la empatía, sin embargo, es muy complicado actuar de forma coherente cuando se está agotado, cuando hay desigualdad en la carga laboral porque no todo el personal de salud está en la misma línea de compromiso para la atención a la pandemia.
“La frustración que experimentan al recibir continuamente pacientes alterados, desinformados e intolerantes a los nuevos tiempos de atención, todo ese estrés acumulado se arraiga en el individuo, y puede desencadenar en insomnio, tristeza, desgano, somatización”, describe.
Además, continúa, si los horarios de la conciliación del sueño son alterados, hay un ciclo de irritabilidad, de malestar físico, o debilidad.

Bajo ese contexto, la situación emocional del personal médico, de los pacientes y sus familiares, es un asunto de primera importancia, menciona la subdirectora de Medicina Preventiva y Promoción de la Salud de la Secretaría de Salud en Chihuahua (SSCh), Leticia Ruiz González,
“Es un tema muy importante que valdría la pena revisar si se está estudiando, habrá que preguntarle al Instituto de Salud Mental si ha logrado llegar plasmar este impacto, es quien maneja todo este conglomerado de atención”, menciona.
Para el personal de salud, agrega, se cuenta con una línea telefónica directa con el Instituto de Salud Mental, ya sea a través del 911 directamente o también con el apoyo del Fideicomiso de Competitividad y Seguridad Ciudadana (Ficosec).
Además, se realizan talleres de contención, asesoría y soporte emocional vía telefónica.
De la evasión al síndrome burnout
Luisa, quien se desempeña como enfermera en el Hospital Regional 66 del IMSS, señala que el agotamiento físico y emocional que siente cada vez que termina su turno jamás lo había experimentado.
“Me da como una desesperación, porque sé que tengo que regresar al día siguiente y no quisiera, pero también me doy cuenta que las personas que están ahí me necesitan, nos necesitan a todos”, declara.
También experimenta crisis de insomnio, al grado de que algunas noches se la ha pasado en vela, permanece sin dormir durante horas, acostada, pensando en muchas de las situaciones que ha experimentado a lo largo de estos meses.
Indica que ya son muchos meses bajo la misma tensión, la que se repite día con día, cuando tienen que enfrentar las diferentes emergencias generadas por las personas contagiadas que presentan una condición más deteriorada.
Desde que inicia su jornada y hasta que termina, incluso después de su hora de salida en algunas ocasiones, la actividad es seguida debido a la vigilancia permanente que los pacientes deben tener, así que no pueden “despegar los ojos” de los monitores que reflejan sus signos vitales.
“Ha sido algo inédito para mí, nunca me había enfrentado a una situación así, ni yo ni mis compañeros, y todos andamos igual, pero nos damos ánimos entre nosotros mismos”, dice.
Arturo Valenzuela Zorrilla, subdirector médico en la Zona Norte de la SSCh, coincide en que la salud mental es muy importante para el equipo médico y sus jefes son responsables de cuidarla.
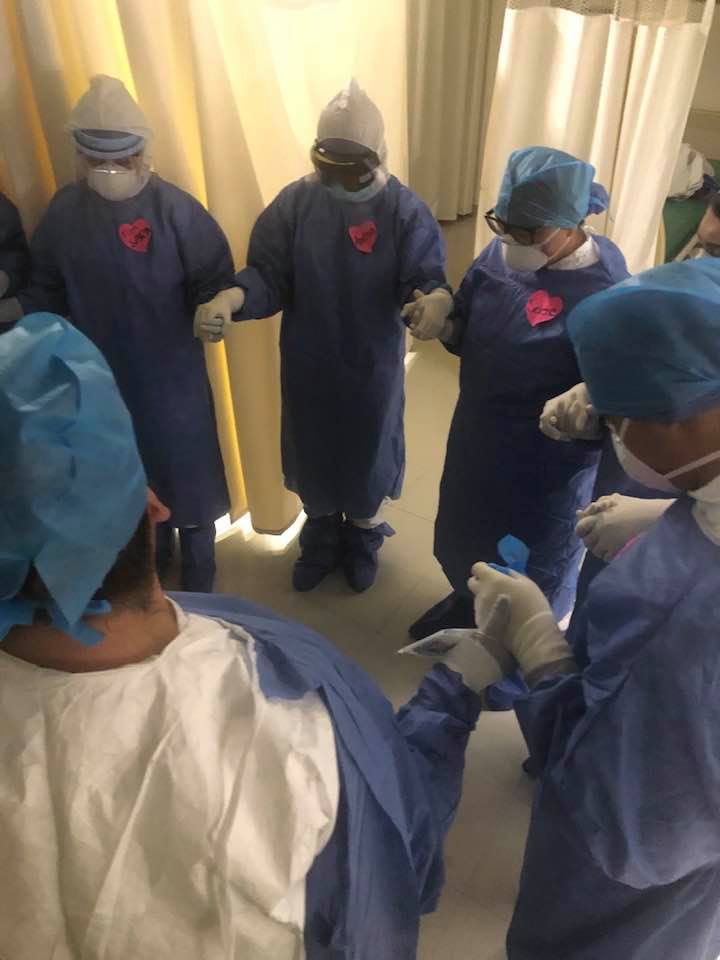
“Aquí compete a los líderes de cada hospital o de cada jurisdicción, velar por la salud de quienes dan ese servicio a la población, debe de haber una supervisión de la salud mental de los profesionistas de la salud”, indica.
Médicos, enfermeras y otros prestadores de servicios tienen acceso gratuito a terapias para sanar esa labor tan difícil que están realizando.
Incluso, los trabajadores de la salud deben tomar descansos programados para que pueda recuperarse tanto fisiológica como mentalmente porque es desgastante y finalmente se llega hasta el síndrome de “burnout”, cuando ya no es posible continuar dando la misma calidad o se emplea toda la capacidad profesional y personal para atender a la gente.
Visualizando desde la perspectiva emocional, menciona Díaz de Solano, ella y sus colegas han observado en el personal de salud que se encuentra en la primera línea de atención un panorama, al inicio de la pandemia, de evasión porque no estaban muy claros en el cambio de la rutina de trabajo.
La mayoría externó inconformidad ante la falta de información y capacitación para hacerle frente al virus, además de incertidumbre, lo que se reflejó en las distintas redes sociales al inicio de la cuarentena debido a la carencia del equipo para protegerse físicamente.
Posteriormente, añade, asimilaron la magnitud de la contingencia, y decidieron estar “al pie del cañón”, pero por supuesto que hacer cambios inmediatos en toda la dinámica profesional sufrieron afectaciones directamente en lo personal.
“La decisión de algunos médicos y enfermeras en primera línea ante el COVID-19, de quedarse lejos de sus familiares para evitar contagiarlos, fue estoica. Cambiar los hábitos para cuidarse físicamente, al principio tuvo que ser muy complicado. A nadie le gusta estar enfrente de un enemigo silencioso, contagioso y variante”, señala.
La ansiedad propia y la del otro
Miriam, quien labora en el Hospital General, indica que trabajar con pacientes COVID-19 es muy difícil en el sentido de que es pesado traer el equipo de protección todas las horas continuas que están dentro de esa área.
Pero, agrega, más que nada lo complicado es la atención que se le da al paciente, saber tratarlo al sentir su desesperación, el estado de ánimo en el que están.
“A veces ellos quieren salir corriendo, extrañan a su familia, sientes que se van a morir, son muchos sentimientos que uno tiene que apoyarlos por ese lado”, dice la enfermera de 32 años que labora en el Hospital General.

Relata que una vez que los pacientes entran al hospital ya no tienen contacto con sus parientes porque no pueden ingresar con ninguna pertenencia, sin celular no hay forma de que se comuniquen con sus familiares.
Todo el tiempo que esté hospitalizado, sea una semana, dos semanas o un mes, permanecen incomunicados totalmente, esa circunstancia complica más las cosas porque, aparte de la salud, hay algo muy importante, que ellos no sienten ningún apoyo.
“Por más que nosotros estemos ahí, que les brindemos palabras de apoyo, para ellos no es lo mismo que si escuchan hablar a su hija, a su madre, nunca va a ser lo mismo, entonces se decaen mucho”, añade.
Quieren que en uno o tres días el médico los dé de alta, pero no es posible, una vez que ingresan mínimo deben quedarse una semana para que puedan completar su tratamiento, aunque muchas veces se prolonga su estancia, pasan inclusive hasta meses.
Agrega que se debe tener mucha paciencia, tanto por parte del paciente como de los familiares y entender que va a ser una situación difícil para todos, incluyendo el personal médico que los atiende cuando están postrados en cama y sin poder ver a sus parientes porque es lo que más extrañan, verlos.
“Nosotros todo el tiempo estamos ahí, escuchamos todo lo que dicen, su sentir, siempre nos explican sus necesidades, nos las hacen saber, les brindamos apoyo, palabras de ánimo, que no se dejen vencer, que pronto verán a su familia, que lo están esperando afuera. Muchas de las veces al escucharnos sienten una esperancita más y su estado de ánimo se cambia, su semblante se ve hasta diferente”, dice.
Y vaya que es difícil estar sin contacto con los familiares internados, afirma Rosa, quien tuvo a su esposo internado casi dos semanas en el Hospital General, donde lo atendieron hasta que superó el contagio y fue dado de alta.
Sin embargo, vencer al COVID-19 no es todo, ya que quedan secuelas emocionales.
“Mi esposo, antes de internarlo, se quedaba sólo en uno de los cuartos donde lo metimos y nadie entraba, siempre estaba como desesperado, no sé si así estuvo cuando estuvo internado porque no lo vi, nada más nos decían que estaba estable todos los días y ya”, cuenta.
Para la familia fue desesperante verlo así en su casa, pero también no verlo cuando era atendido en la institución médica porque los asaltaba la incertidumbre de si estaría realmente recuperándose.
“Hay mucho miedo, cuando estaba con nosotros le daba mucho miedo a él y a nosotros, muchas veces pensé que se iba a morir, pero la libró”, dice la mujer de 55 años, la misma edad que tiene su pareja.
Ahora José, como pide que se le identifique, ya se ha recuperado, pero batalla para dormir, no ha sido el mismo desde que enfermó y se sincera, realmente no saben si quedó completamente curado porque todavía tiene problemas “de carácter” e ignoran cómo proceder.
La subsecretaria Ruiz González afirma que para las personas que permanecen internadas en los hospitales se establecieron protocolos a través de tabletas y líneas telefónicas para que puedan comunicarse con sus familiares, el programa lo lleva a cabo personal de trabajo social junto con quienes están dentro del área COVID-19.
Así, de esa manera poder interactuar con los pacientes que tienen que estar aislados.
“Es una situación muy difícil… realmente afecta muchísimo a las familias porque definitivamente ese aislamiento, una vez que son diagnosticados con COVID-19 y que requieren de hospitalización, es un confinamiento en el que sólo tiene ingreso el personal de salud”, comenta.
También están disponibles las líneas telefónicas de ayuda, a través del 911, para el público en general.
“Hay un buen número de asesorías telefónicas y tratamientos que se han dado a las personas por este confinamiento y pandemia por COVID-19”, informa.
Desgaste alcanza a no enfermos
La sicóloga Díaz de Solano, describe que el efecto de las pandemias ha tenido realidades históricas salpicadas de diversas sensaciones en la sociedad; por ejemplo, al inicio del COVID-19 había escepticismo al pensar que las medidas preventivas eran exageradas.
Conforme las noticias y redes sociales abarcaron los acontecimientos y cifras de contagios, esa negación se transformó en preocupación. La incertidumbre en muchas personas generó ataques de pánico, por ello presenciamos la escasez de algunos alimentos, y artículos de limpieza.
Se pudo visualizar en algunas familias el poder de adquisición y la falta de solidaridad para con las personas que poco lograban adquirir por volumen.
Entonces, la dinámica familiar cambió radicalmente. Los jóvenes activos tuvieron que quedarse en casa, estudiar en línea y restringir actividades lúdicas en fin de semana, observando en su estado anímico temor, ansiedad, enojo, estrés y tristeza.
Algunos expresaron sentirse incomprendidos por sus padres, debido a que los adultos percibiéndolos en casa, los saturaban de menesteres. Debiendo alternar sus horarios, antes exclusivos para las clases, con responsabilidades en la casa.
La sicóloga menciona que ella y varios de sus colegas apreciaron, en redes sociales, como esa población expresan estar confundidos, desorientados y en monotonía.
Por ejemplo, antes de la pandemia cumplían un horario estipulado para la formación académica, responsabilidades en la casa y diversión al salir, al estar en cuarentena sin socializar con sus amistades, externan sentirse nostálgicos e irritados.
Además, la dinámica familiar se transformó indiscutiblemente en restar los días para lograr distintas exigencias de la pandemia.
La mayoría de los padres con limitación económica, dice, reorganizaron sus gastos y apoyaron a los niños en sus necesidades de aprendizaje, los adultos mayores se resguardaron sintiéndose vulnerables, temerosos y en soledad, principalmente teniendo que aislarse para lograr menor exposición al contagio.
“Todas estas circunstancias provocaron ansiedad en la mayoría de los individuos, la sociedad estaba en distintos niveles, acumulando estrés. Por fortuna, las redes sociales se fueron implementando en medios de comunicación asertiva al utilizarse para monitorear a los adultos mayores y familiares para hacer catarsis en grupos de apoyo”, explica.
Incluso, diferentes instancias implementaron talleres y conferencias gratuitas para lograr manejar las emociones, porque en el decurso de la pandemia algunas familias han vivido tensión y no han logrado tener inteligencia emocional, su dinámica familiar pudo llegar a ser disfuncional y hasta violenta.
“Los sociólogos y colegas sicólogos vislumbramos que es imprescindible hacer un análisis de la nueva realidad, hacer énfasis en el cuidado de la salud. Ejercicios dentro de casa, alimentación saludable”, afirma.
laverdadjz@gmail.com












